Простатический специфический антиген (сокр. ПСА), также простатспецифический антиген[1] — органоспецифический белок предстательной железы, являющийся онкомаркером, его содержание в сыворотке крови используется в диагностике и при наблюдении за течением рака простаты и аденомы простаты (доброкачественной гиперплазии предстательной железы, ДГПЖ).
| Простатический специфический антиген | |
|---|---|
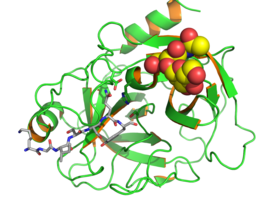 Структура простатического специфического антигена человека. Структура простатического специфического антигена человека. | |
| Приведены данные для стандартных условий (25 °C, 100 кПа), если не указано иное. | |
ПСА является органоспецифическим маркером, он не имеет прямой связи с каким-либо конкретным заболеванием предстательной железы. В конце 1980-х годов определение концентрации ПСА в крови с диагностической целью вызвало революционные изменения в скрининге рака предстательной железы, особенно его ранних форм, которые подлежат радикальному лечению[2][уточнить].
На 2020 год как возраст начала скрининга рака предстательной железы с измерением уровня ПСА в крови, так и целесообразность такого скрининга в целом являются предметом дискуссии в профессиональном сообществе. Разные эксперты высказывают разные мнения[3].
Преимущества и недостатки скрининга с анализом на ПСА
правитьОпределение уровня ПСА в крови является единственным и безальтернативным методом первичной диагностики рака предстательной железы на 2020 год, существуют только дополняющие (уточняющие) этот тест маркеры[4].
Уровень ПСА в плазме крови позволяет надёжно определить отдалённое метастазирование у больных раком предстательной железы — уровень ПСА более 50 нг/мл ассоциирован с высоким риском, а значение более 100 нг/мл достоверно указывает на наличие отдалённых метастазов[5][уточнить].
На 2020 год только в двух странах мира — в Литве и в Казахстане — действуют национальные программы скрининга рака предстательной железы в масштабе популяции[3].
Единого представления о рациональном возрасте начала скрининга рака предстательной железы не существует, разные организации предлагают разные возраста (от 45 до 55-69 лет)[6].
Отдельные научные коллективы предлагают персонализированные и стратифицированные подходы к проведению скрининга[6].
Подходы к тестированию мужчин на рак предстательной железы путём определения уровня ПСА в сыворотке крови различаются в разных странах как по возрасту начала тестирования, его кратности, различны границы референсных значений и показания для дальнейшей биопсии предстательной железы[7].
Основываясь на российских данных 2000-х годов, ежегодное определение уровня ПСА у мужчин целесообразно начинать с 45-летнего возраста[8][уточнить]. В руководящих документах Минздрава России указано, что тест на ПСА у мужчин проводится во время диспансеризации в возрастах 45, 50, 55, 60 и 64 лет[7].
Позиция органов здравоохранения США и американских медицинских организаций на начало 2010-х годов гласит, что исследование на ПСА при отсутствии каких-либо симптомов нецелесообразно. В частности, Рабочая группа профилактической службы[англ.] (англ. United States Preventive Services Task Force, USPSTF) своим решением USPSTF-2012 не рекомендовала ПСА-скрининг рака простаты для здоровых мужчин, отмечая, что контроль уровня ПСА может привести к гипердиагностике (англ. overdiagnosis) и ненужному лечению (overtreatment), поскольку «в большинстве случаев рак простаты протекает бессимптомно для жизни, а используемые методики лечения связаны с риском осложнений, включая импотенцию (эректильную дисфункцию) и недержание мочи», и в результате «потенциальные риски перевешивают потенциальные выгоды для пациентов, у которых рак простаты ещё не диагностирован или не проходящих лечение»[9]. Рекомендуют информировать пациентов относительно возможных рисков и пользы ПСА-скрининга Американская урологическая ассоциация[10] и Американское общество по борьбе с раком[11]. Американское общество клинической онкологии[англ.] (American Society of Clinical Oncology) резюмировало: «Не выяснено, стоят ли преимущества, получаемые за счёт ПСА-скрининга рака простаты, того вреда, который может быть нанесён как самим скринингом, так и последующим ненужным лечением»[12].
Против ПСА-скрининга рака простаты выступил Ричард Аблин, открывший простатспецифический антиген. В колонке в газете The New York Times он назвал использование ПСА для диагностики рака «неимоверно дорогостоящим бедствием публичного здравоохранения»[13].
У 30 % пациентов с повышенными значениями ПСА после биопсии диагностировался рак простаты.[источник не указан 681 день]
ПСА-диагностика может помочь одному пациенту из тысячи благополучно избежать смерти от рака простаты, при этом 4–5 пациентов умрут от рака простаты в течение 10 лет, даже при проведении ПСА-скрининга. Таким образом, метод диагностики позволяет снизить смертность от рака простаты не более чем на 25 %. При этом у 0,01–0,02 % пациентов могут проявляться тревожные состояния, боль при проведении биопсии, а также иные осложнения, вызванные биопсией и ложноположительными данными её анализов. Среди пациентов с обнаруженным раком простаты, распространенной является гипердиагностика в силу того, что в большинстве случаев рак простаты протекает бессимптомно. Соответственно для многих пациентов будет иметь место целый ряд побочных эффектов лечения. Накопленная статистика позволяет предсказать, что в случае начатого лечения 2,9 % пациентов будут испытывать эректильную дисфункцию, 1,8 % будут страдать от недержания мочи, 0,2 % будут испытывать серьёзные сердечно-сосудистые осложнения, 0,1 % пострадает от легочной эмболии или тромбоза глубоких вен, ещё 0,1 % получит послеоперационную смерть. Мужчины с обнаруженным раком простаты воспринимают этот ожидаемый ущерб по отношению к риску смерти от рака, как минимальный, и, в большинстве своём (до 90 %), предпочитают лечение наблюдению[9].
Структура и функции ПСА
правитьПростатический специфический антиген является полипептидом, состоящим из 237 остатков аминокислот, имеет несколько дисульфидных мостиков. Белок гликозилирован и вырабатывается как нормальными, так и опухолевыми клетками выводных протоков желёз простаты[2][уточнить]. Простатический специфический антиген является протеазой химотрипсинового типа, эта ферментативная функция необходима для разжижения эякулята[14][уточнить][14][уточнить]. В норме небольшое количество простат-специфического антигена поступает в эякулят и секрет простаты и очень незначительное количество попадает в кровь. К экстрапростатическим источникам относят парауретральные железы, молочная железа и амниотическая жидкость[2][уточнить].
Молекулярные формы
правитьВ разделе не хватает ссылок на источники (см. рекомендации по поиску). |
В сыворотке крови простатический специфический антиген находится в виде следующих форм:
- свободный;
- связанный с α-1-антихимотрипсином;
- связанный с α-2-макроглобулином.
Учитывая особенности лабораторной диагностики, рутинно определяют две формы — свободный и связанный с α-1-антихимотрипсином, которые в сумме составляют показатель, который носит название «общий ПСА».
Клиническое значение
правитьВысокий уровень простатического специфического антигена сыворотки крови даёт основание заподозрить наличие рака простаты. Концентрацию до 4 нг/мл принято считать нормальным[16][уточнить], что соответствует низкой встречаемости рака простаты у мужчин с таким показателем. По другим данным, верхний порог нормального значения ПСА должен быть не выше 2,5 нг/мл[8][уточнить]. Более точным является определение верхней границы с учётом возрастных норм.[источник не указан 681 день]
Возрастные значения верхнего уровня общего простатического специфического антигена в сыворотке крови[17]:
- 40—49 лет — 2,5 нг/мл;
- 50—59 лет — 3,5 нг/мл;
- 60—69 лет — 4,5 нг/мл;
- более 70 лет — 6,5 нг/мл.
Превышение содержания ПСА выше 10 нг/мл является основанием для проведения биопсии предстательной железы. А меньшие превышения уровня ПСА относятся к «серой зоне» и не дают достаточных оснований для проведения биопсии простаты, и показания к биопсии определяют исходя из дополнительных факторов, среди которых имеет значение отношение свободного ПСА к общему ПСА. Для раковых клеток простаты характерно образование ПСА, связанного с белками сыворотки крови. В норме содержание свободного ПСА превышает содержание общего ПСА на 15 %, а если это соотношение меньше, имеются основания для проведения биопсии простаты. С возрастом отмечается повышение уровня ПСА сыворотки крови, что связано с увеличением объёма предстательной железы за счёт её доброкачественного роста (ДГПЖ). Для того, чтобы уменьшить влияние размеров простаты на значение ПСА, используется показатель «плотность ПСА» (англ. PSA density), который вычисляется делением значения ПСА на объём простаты. Принято считать нормальным значение плотности ПСА не более 0,15 нг/мл/см³[2][уточнить]. Более высокие значения плотности ПСА также могут служить основанием для проведения биопсии простаты. Следующим в очередности тестирования (и в новизне) является показатель «плотность ПСА переходной зоны», также для определения риска развития рака простаты ценным признаком является оценка скорости изменения ПСА со временем (PSA velocity). Значение скорости изменения ПСА со временем более 0,75 нг/мл в год характерен для ракового процесса в простате и является показанием для проведения биопсии простаты[2][уточнить]. У 20 % мужчин с уровнем ПСА выше 20 нг/мл и у 75 % с уровнем выше 50 нг/мл отмечается поражение регионарных лимфоузлов таза[5][уточнить]. ПСА является надёжным лабораторным показателем, помогающим в определении отдалённого метастазирования — уровень ПСА более 50 нг/мл ассоциирован с высоким риском диссеминированного процесса, а увеличение значения более 100 нг/мл достоверно указывает на наличие отдаленных метастазов[5][уточнить].
Помимо применения ПСА для первичной диагностики заболеваний простаты, ПСА используется также в качестве критерия эффективности лечения рака простаты и прогноза заболевания[14][уточнить]. После радикальной простатэктомии по поводу локализованного рака простаты уровень ПСА сыворотки крови должен уменьшиться ниже 0,2 нг/мл[16][уточнить]. Уровень ПСА после проведения курса лучевой терапии снижается медленнее, чем после простатэктомии. Считается, что снижение уровня ПСА ниже 1 нг/мл после лучевой терапии позволяет рассчитывать на длительный безрецидивный период (3—5 лет)[8][уточнить]. По общему мнению, увеличение показателя ПСА после проведённого радикального лечения будет свидетельствовать о рецидиве заболевания. ПСА является удобным маркером для оценки эффективности проводимого гормонального лечения при метастатическом раке простаты. Систематическое определение уровня ПСА позволяет выявить ранние признаки прогрессирования опухолевого процесса.[источник не указан 681 день]
Факторы, влияющие на уровень ПСА
правитьУровень ПСА повышается при раке простаты за счет увеличения его продукции опухолевыми клетками, с одной стороны, и нарушения барьеров (повреждение базальных клеток, которое сопровождается разрушением базальной мембраны), с другой. Повышение уровня ПСА при наличии инфекции и/или воспалительного процесса в простате обусловлено увеличением сосудистой проницаемости и повреждением эпителия. Повышение уровня ПСА наблюдается при ДГПЖ за счет увеличения объёма предстательной железы и компрессии аденоматозной тканью непосредственно ткани простаты. Ишемия и инфаркт простаты также могут обусловливать повышение уровня ПСА сыворотки крови. Острая задержка мочи, развивающаяся на фоне аденомы простаты, может приводить к значительному повышению уровня ПСА за счет инфарктов в ткани простаты. Необходимо принимать во внимание индивидуальные особенности проницаемости тканевых барьеров у различных субъектов. Таким образом, повышение уровня ПСА в сыворотке крови не всегда свидетельствует о наличии злокачественного роста в органе.[источник не указан 681 день]
Для правильной оценки значения ПСА в плазме крови:[источник не указан 681 день]
- рекомендуется воздерживаться от эякуляции в течение как минимум 48 ч до взятия анализа для определения ПСА, что позволит исключить ложное повышение уровня ПСА;
- суточные колебания уровня ПСА незначительны, поэтому возможно исследование ПСА в любое время;
- пальцевое ректальное исследование оказывает минимальное влияние на уровень ПСА, в то время как интенсивный массаж предстательной железы способствует выраженному повышению уровня ПСА, поэтому рекомендуют проводить исследование не ранее, чем через 3 дня после процедуры[18][уточнить]. В частности, езда на велосипеде способствует повышению уровня ПСА[источник не указан 355 дней].
- трансректальное УЗИ (ТРУЗИ) простаты оказывает влияние на уровень ПСА сыворотки крови, поэтому рекомендуется определять ПСА не ранее 1 недели после ТРУЗИ.
- биопсия предстательной железы приводит к значительному повышению уровня ПСА вследствие механического повреждения барьеров и поступления ПСА в кровоток. Рекомендуется проводить исследование уровня ПСА не ранее, чем через 6 недель после биопсии простаты[19][уточнить].
- трансуретральная резекция простаты (ТУРП) оказывает значительное влияние на уровень ПСА сыворотки крови, поэтому исследование уровня ПСА следует проводить не ранее 6 мес. после операции[16][уточнить];
- у пациентов с ДГПЖ, принимающих ингибиторы 5-α-редуктазы (финастерид, дутастерид), через 12 месяцев приёма препарата уровень общего ПСА сыворотки крови снижается приблизительно на 50 %, при этом, учитывая отсутствие универсальных значений нормы ПСА при приеме препаратов этой группы, решение о необходимости проведения биопсии предстательной железы принимается индивидуально[19][уточнить].
Примечания
править- ↑ Ponkratov Stanislav V, Kheyfets Vladimir Kh, Kagan Oleg F. Diagnostic value of prostate-specific antigen according to age patients (англ.) // Urologicheskie vedomosti. — 2016. — 15 September (vol. 6, no. 3). — P. 30. — ISSN 2225-9074. — doi:10.17816/uroved6330-39.
- ↑ 1 2 3 4 5 Пушкарь и Раснер, 2008.
- ↑ 1 2 Катибов, 2020, Введение.
- ↑ Катибов, 2020, Другие диагностические методы.
- ↑ 1 2 3 Лопаткин, 2011.
- ↑ 1 2 Катибов, 2020, Особенности использования теста ПСА в скрининге РПЖ.
- ↑ 1 2 Катибов, 2020, основные положений скрининга РПЖ.
- ↑ 1 2 3 Аляев, 2009.
- ↑ 1 2 Talking With Your Patients About Screening for Prostate Cancer : [англ.] : [арх. 1 июня 2012] / U.S. Preventive Services Task Force. — 2012. — May. — 2 p.
- ↑ Greene, K. L. Prostate specific antigen best practice statement: 2009 update : [англ.] / K. L. Greene, P. C. Albertsen, R. J. Babaian … [et al.] // The Journal of Urology[англ.]. — 2013. — Т. 189, № 1 Suppl (January). — С. S2—S11. — doi:10.1016/j.juro.2012.11.014. — PMID 23234625.
- ↑ Wolf, A. M. American Cancer Society guideline for the early detection of prostate cancer: update 2010 : [англ.] / A. M. Wolf, R. C. Wender, R. B. Etzioni … [et al.] // CA: a cancer journal for clinicians. — Т. 60, № 2. — С. 70—98. — doi:10.3322/caac.20066. — PMID 20200110.
- ↑ Basch, E. Screening for Prostate Cancer With Prostate-Specific Antigen Testing: American Society of Clinical Oncology Provisional Clinical Opinion : [англ.] : [арх. 9 марта 2013] / E. Basch, T. K. Oliver, A. Vickers … [et al.] // Journal of Clinical Oncology[англ.]. — 2012. — Т. 30, № 24 (16 July). — С. 3020—3025. — doi:10.1200/JCO.2012.43.3441. — PMID 22802323. — PMC 3776923.
- ↑ Алла Астахова. Стоп-тест. Блог о здравоохранении (31 октября 2011). Дата обращения: 25 февраля 2017. Архивировано 26 февраля 2017 года.
- ↑ 1 2 3 Шилл, 2011.
- ↑ Catalona, W. J. Use of the percentage of free prostate-specific antigen to enhance differentiation of prostate cancer from benign prostatic disease: a prospective multicenter clinical trial : [англ.] / W. J. Catalona, A. W. Partin, K. M. Slawin … [et al.] // JAMA. — 1998. — Т. 279, № 19. — С. 1542–1547. — doi:10.1001/jama.279.19.1542. — PMID 9605898.
- ↑ 1 2 3 Пушкарь, 2004.
- ↑ Oesterling et al., 1993.
- ↑ Щеплев, 2011.
- ↑ 1 2 Пушкарь и Говоров, 2010.
Литература
править- Переверзев, А. С. Рак простаты / А. С. Переверзев, М. И. Коган. — Харьков : Факт, 2004. — 231 с. — ISBN 966-637-138-3.
- Пушкарь, Д. Ю. Радикальная простатэктомия. — М. : МЕДпресс-информ, 2004. — 168 с. — ISBN 5-901712-28-5.
- Пушкарь, Д. Ю. Диагностика и лечение локализованного рака предстательной железы / Д. Ю. Пушкарь, П. И. Раснер. — М. : МЕДпресс-информ, 2008. — 320 с. — ISBN 5-98322-442-5.
- Болезни предстательной железы / Под ред. Ю. Г. Аляева . — М. : ГЭОТАР-Медиа, 2009. — 240 с. — ISBN 978-5-9704-0870-4.
- Пушкарь, Д. Ю. Биопсия предстательной железы / Д. Ю. Пушкарь, А. В. Говоров. — М. : ГЭОТАР-Медиа, 2010. — 208 с. — ISBN 978-5-9704-1627-3.
- Клиническая андрология / Под ред. В.-Б. Шилла, Ф. Комхаира, Т. Харгрива. — М. : ГЭОТАР-Медиа, 2011. — 800 с. — ISBN 978-5-9704-1903-8.
- Урология : национальное руководство / Под ред. Н. А. Лопаткина. — М. : ГЭОТАР-Медиа, 2011. — 1024 с. — ISBN 978-5-9704-1990-8.
- Простатит / Под ред. П. А. Щеплева. — 2-е изд. — М. : МЕДпресс-информ, 2011. — 224 с. — ISBN 978-5-98322-694-4.
- Oesterling, J. E. Serum prostate-specific antigen in a community based population of healthy men. Establishment of age-specific reference ranges. : [англ.] / J. E. Oesterling, S. J. Jacobsen, C. G. Chute … [et al.] // JAMA : журн. — 1993. — Vol. 270, no. 7. — P. 860–864. — PMID 7688054.
- Аполихин, О. И. Индуцированные всеобщей диспансеризацией проблемы скрининга рака предстательной железы в Российской Федерации : [арх. 7 января 2014] / О. И. Аполихин, М. И. Катибов, А. В. Сивков … [и др.] // Социальные аспекты здоровья населения : электрон. науч. журн. — 2013. — Вып. 34, № 6 (26 декабря).
- Катибов, М. И. Скрининг рака предстательной железы: современное состояние проблемы : [англ.] : [арх. 18 сентября 2020] // Экспериментальная и клиническая урология : журн. — 2020. — 30 August. — P. –. — doi:10.29188/2222-8543-2020-12-2-68-76.