Коле́нный сустав, коле́но (лат. articulatio genus) — сустав, соединяющий бедренную кость, большеберцовую кость и надколенник. Является сложным (в образовании сустава участвуют три кости), комплексным (содержит мениски). По форме является мыщелковым.
| Колено | |
|---|---|
| лат. articulatio genus | |
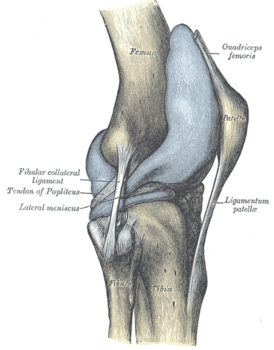 Правый коленный сустав, сбоку. | |
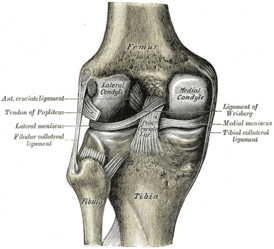 Левый коленный сустав сзади, показаны внутренние связки. | |
| Иннервация | бедренный, запирательный, седалищный нервы |
| Каталоги | |
Анатомия
правитьВ передней части сустава расположен надколенник (коленная чашечка). Надколенник и четырёхглавая мышца бедра соединены сухожилием, продолжением которого является связка надколенника. В связочный аппарат входят:
- боковые (малоберцовая и большеберцовая коллатеральные)
- задние (подколенная, дугообразная, связка надколенника, медиальная и латеральная поддерживающие)
- внутрисуставные (крестообразные, поперечная связка колена (между менисками)
Крестообразные связки находятся в полости коленного сустава. К разрывам их приводят запредельные движения в коленном суставе.
- Передняя крестообразная связка (лат. lig. cruciatum anterius) начинается от задневерхней части внутренней поверхности наружного мыщелка (костного выступа) бедренной кости, пересекает полость коленного сустава и прикрепляется к передней части межмыщелкового возвышения большеберцовой кости также в полости сустава. Эта связка стабилизирует коленный сустав и не даёт голени чрезмерно смещаться вперёд, а также удерживает наружный мыщелок большеберцовой кости.
- Задняя крестообразная связка коленного сустава (лат. lig. cruciatum posterius) начинается от передневерхней части боковой поверхности внутреннего мыщелка бедра, пересекает коленный сустав и прикрепляется к наружной части межмыщелкового возвышения большеберцовой кости. Она стабилизирует коленный сустав, и удерживает голень от смещения назад.
Суставные поверхности костей покрыты хрящом. Между сочленяющимися поверхностями бедренной и большеберцовой костей имеются внутренний и наружный мениски, представляющие собой серповидные (формы полулуний) хрящи. Коленный сустав имеет несколько синовиальных сумок:
- наднадколенниковая
- глубокая поднадколенниковая
- подсухожильная портняжной мышцы
- подкожная преднадколенниковая
- подколенное углубление
Их число и размеры индивидуально варьируют. Находятся преимущественно между, под, около сухожилий. Синовиальная мембрана образует несколько складок, содержащих жировую ткань.
У человека коленное сочленение допускает движения сгибания и разгибания (фронтальная ось) — общий объём движений 151 градус, а при согнутом положении (вследствие расслабления коллатеральных связок) — и вращение вокруг оси. Общий объём вращений составляет 15 градусов, пассивное вращение — 35 градусов. Связки играют роль ограничения движений сустава.
Этимология названия
правитьПо мнению российского филолога Григория Ильинского, название «колено» произошло от праславянского слова kolo — «колесо» (родительный падеж — kolese — «круглый»). Немецкий филолог Макс Фасмер считал данную этимологию маловероятной[1].
Травмы
правитьКолено является наиболее частым местом спортивных травм (таких, например, как разрыв мениска или связки).
Травмы крестообразных связок
правитьРазрыв передней крестообразной связки может произойти при действии силы, направленной вперед, на заднюю поверхность коленного сустава при согнутой и повернутой внутрь голени. Часто встречается не изолированный разрыв крестообразной связки, а так называемая «несчастная триада» или триада Турнера. Это разрыв передней крестообразной связки, разрыв внутренней (коллатеральной большеберцовой) боковой связки и разрыв внутреннего (медиального) мениска.
Разрывы крестообразных связок могут сопровождаться отрывными переломами костных пластинок в местах прикрепления связок или переломом межмыщелкового возвышения, что значительно затрудняет последующее лечение. Очень часто разрывы крестообразных связок происходят у спортсменов во время игры в футбол, гандболистов при резких действиях, при занятиях горнолыжным спортом, у борцов. Задняя крестообразная связка разрывается при резком разгибании голени в коленном суставе или при прямом ударе по передней поверхности голени, когда она согнута в коленном суставе.
Разрывы связок часто бывают сочетанными. Наиболее тяжёлым повреждением считается разрывы обеих крестообразных, обеих боковых и капсулы сустава. Это приводит к разболтанности коленного сустава и к утрате возможности ходьбы этой ногой. При разрыве крестообразных связок возникает резкая боль. Происходит кровотечение в сустав (гемартроз). Сустав увеличивается в размерах. Выявляется симптом «баллотирования» надколенника. Однако для некоторых пациентов сам момент травмы может пройти незамеченным. Позже появляется ощущение неустойчивости, разболтанности в коленном суставе.
Основным симптомом разрыва крестообразных связок считается симптом «выдвижного ящика». При помощи специальных приёмов врач смещает голень пациента вперед или назад. При разрыве передней крестообразной связки голень избыточно смещается вперёд — симптом «переднего выдвижного ящика», а при разрыве задней крестообразной связки голень легко смещается назад — симптом «заднего выдвижного ящика».
При застарелых разрывах связок симптом «выдвижного ящика» может стать нечётким вследствие развития вокруг места разрыва жировой клетчатки, которая отчасти стабилизирует коленный сустав. Диагноз уточняют при рентгенологическом исследовании. Иногда приходится прибегать к введению контраста в полость коленного сустава или к компьютерной или магнито-резонансной томографии. При необходимости проводят артроскопию: вводят зонд в полость сустава и осматривают сустав изнутри. В качестве первой помощи необходимо обезболить место повреждения, обездвижить коленный сустав с помощью шины и доставить пострадавшего в травмпункт.
Лечение разрыва крестообразных связок коленного сустава
правитьПроизводится пункция коленного сустава для удаления крови из полости сустава. Удалив кровь, в сустав вводят раствор новокаина. После этого, предварительно убедившись, что движения в коленном суставе сохранены и разрыва менисков сустава нет, на ногу накладывают гипсовую повязку. Нога при этом несколько согнута в коленном суставе.
Длительность иммобилизации до одного месяца. Затем гипс снимают и назначают лечебную физкультуру, массаж и физиотерапевтическое лечение. Обычно сразу после травмы хирургическое восстановление целостности крестообразных связок не производят, так как возможны осложнения в виде контрактур коленного сустава. Однако, если произошёл отрывной перелом костного фрагмента и имеется его смещение, проводится срочное оперативное вмешательство. Костный фрагмент фиксируют к кости.
Показанием к отсроченной реконструкции связок служит разболтанность сустава, нарушение функции ходьбы. Проводится она через 5-6 недель после травмы. Связки не сшивают, это бесперспективно. Выполняется пластическая реконструкция. Для этого берут трансплантат из связки надколенника. Иногда прибегают к эндопротезированию связок с помощью искусственных материалов.
Однако срок службы искусственных связок ограничен. Операция может быть выполнена открытым способом, через широкий разрез и вскрытие полости сустава, полуоткрытым — через минимальный разрез или эндоскопическим способом. Эндоскопический способ пластики крестообразных связок является наименее травматичным. Движения в суставе начинают уже через несколько дней после операции, но большие нагрузки на сустав не рекомендуются в течение года.
Методика исследования
правитьПрименяются физикальные методы исследования: осмотр, пальпация, а также сбор анамнеза. Из инструментальных методов для визуализации изменений анатомических структур сустава большое распространение получило МР-исследование. Для оценки целостности и структуры костей, формирующих сустав, предпочтение отдаётся рентгенографии и компьютерной томографии. В настоящее время для диагностики применяют также артроскопию.
Рентгенологическое исследование коленных суставов
правитьСамым доступным, одним из информативных и распространённых исследований является рентгенологическое исследование.
Стандартные проекции, применяемые при рентгенографии коленного сустава — прямая (передне-задняя) и боковая. По мере необходимости их дополняют правой или левой косой, а также аксиальной проекциями. Основным правилом при рентгенологическом исследовании коленного сустава является полипозиционность[2][3].
Эффективность рентгенодиагностики повреждений коленного сустава напрямую зависит от качества рентгенограмм, критериями которого являются:
в прямой проекции: симметричность аксиальных сторон обоих мыщелков бедренной кости; расположение межмыщелковых возвышений по центру межмыщелковой ямки; частичная маскировка головки малоберцовой кости метаэпифизом большеберцовой кости (примерно на 1/3 своего поперечного размера); наложение контуров надколенника на центральную область метаэпифиза бедренной кости.
в боковой проекции: возможность просмотра надколенно-бедренного сустава и бугристости большеберцовой кости.
На рентгенограммах между суставными поверхностями костей видна так называемая рентгеновская суставная щель. Рентгеновской она называется потому, что, будучи заполненной хрящом и прослойкой синовиальной жидкости, которые не дают изображения на рентгенограммах, она имеет вид более прозрачной полосы между суставными поверхностями.
Снимок, выполненный в положении максимального разгибания колена, является стандартным для передне-задней проекции. Он позволяет исследовать переднюю часть суставной щели. Прямой снимок коленного сустава может производиться как в положении лёжа, так и стоя. Когда суставная патология имеет механическую природу и предполагается повреждение связочного аппарата — предпочтительно производить рентгенографию стоя, как при нагрузке, так и в расслабленном состоянии, для исследования суставной щели и оси сустава.
Рентгенологическое исследование коленного сустава в прямой проекции обязательно дополняется боковым снимком. При боковой рентгенографии центральный луч проходит по суставной щели с уклоном на 10° в каудо-краниальном направлении. При этом края мыщелков бедренной кости накладываются друг на друга и их суставные поверхности смещаются в своей задней нижней части. Это позволяет хорошо различать их контуры и оценить состояние бедренно-надколенникового сочленения.
Боковой снимок коленного сустава производится либо в положении пациента лёжа на боку, в условиях полной расслабленности сустава, либо стоя, без нагрузки на исследуемый сустав. Лёгкое сгибание колена, равное 30° или 15°, позволяет определить состояние бедренно-надколенникового сочленения. Сгибание предназначено для визуализации надколенника в момент его внедрения в межмыщелковое пространство (трохлею).
Для выявления нестабильности надколенника снимок коленного сустава производится в момент сокращения четырёхглавой мышцы бедра. С помощью такого приёма возможна косвенная оценка состояния связочного аппарата и высоты стояния надколенника.
При подозрении на повреждение крестовидных связок дополнительно производится боковая рентгенограмма в условиях физиологической нагрузки. Для этого больного просят перенести вес тела на повреждённую конечность. При повреждениях крестообразных связок происходит смещение концов костей, составляющих коленный сустав, относительно друг друга в зависимости от повреждённой структуры. Так, смещение суставного конца бедренной кости относительно большеберцовой кости вперёд, более чем на 5 мм, говорит о разрыве задней крестообразной связки, тогда как при смещении назад следует предполагать разрыв передней крестообразной связки.
Также существует укладка по Шпаченко Александру Борисовичу (аксиальная проекция). Применяется для получения снимков с возможностью просмотра надколенно-бедренного сустава и бугристости большеберцовой кости.
Этот тип укладки отличается множеством способов размещения исследуемого сустава. Возможна корректировка как по углу сгиба коленного сустава, так и по горизонтальном/вертикальном перемещении исследуемого сустава, что помогает добиться максимально качественного результата снимка. Больного сажают на стул рядом с аппаратом, немного выдвигая вперёд ногу, которую нужно исследовать, вторую же ногу отводят в сторону, противоположную первой. Также можно поставить ногу на подставку для регулировки по вертикали. Кассету больной держит обеими руками максимально параллельно трубке аппарата, и как можно ближе к коленному суставу. Режим ставят такой же, как и при боковой проекции.
Изображения
править-
МРТ коленного сустава.
-
МРТ коленного сустава.
-
Рентгенограмма коленного сустава в боковой проекции.
-
Крестообразные связки.
-
Передний и латеральный вид колена.
Литература
править- Колено, коленное сочленение // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
Примечания
править- ↑ Этимологический онлайн-словарь русского языка Макса Фасмера. Дата обращения: 17 апреля 2022. Архивировано 3 апреля 2022 года.
- ↑ Кишковский А. Н., Тютин Л. А., Есиновская Г. Н. Укладки для рентгенографии коленного сустава. В кн."Атлас укладок при рентгенологических исследованиях". Медицина, Ленинград 1987 стр. 379—486.
- ↑ Лагунова И. Г. Рентгенанатомия скелета. Медицина, Москва, 1981, стр. 320—335.